Physical Address
304 North Cardinal St.
Dorchester Center, MA 02124
Physical Address
304 North Cardinal St.
Dorchester Center, MA 02124
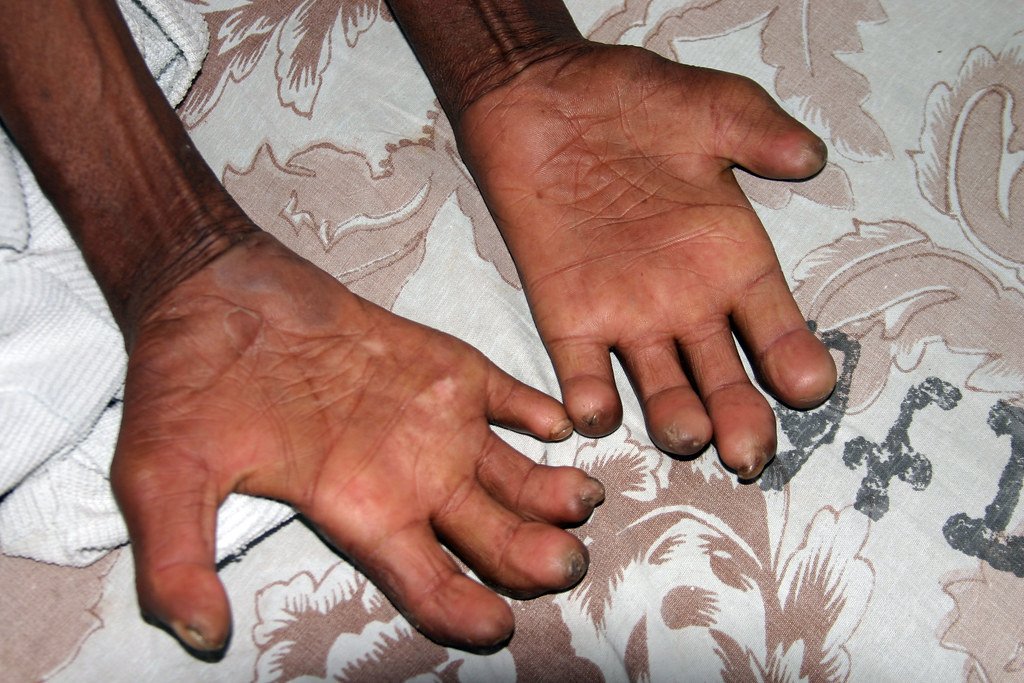
Considerada la lepra en Occidente, al menos, como una maldición, apenas se describen remedios terapéuticos. Por el contrario, sí están bien documentadas las medidas sanitarias referentes a la expulsión de los enfermos de los núcleos urbanos y su reclusión en los lazaretos.
A mediados del siglo XIX, los médicos europeos se hacen eco de una antigua tradición india, según la cual el cuidado de los enfermos de lepra incluye el uso de un producto vegetal,
el aceite de chaulmogra obtenido de las semillas del Taraktognos kurzii, planta indígena en la India.
El aceite es mantecoso, inodoro, casi insípido, de color amarillento, de muy fácil obtención y por tanto barato.
Paradójicamente el primer problema que habitualmente tienen que soportar los enfermos es el precio. Cuando llega a las boticas europeas se ha encarecido tanto que pocos enfermos, generalmente marginados y empobrecidos, pueden pagarse. De aquí se deriva un segundo problema; la picaresca entra en acción y la falsificación del aceite es frecuente. No en vano los aceites han sido, junto a los vinos, los productos mas adulterados a lo largo de la historia.
Otro grave inconveniente era la intolerancia. Los leprosos, marginados, frecuentemente analfabetos, sometidos a internamiento, recibían “sumisos” los remedios que les administraban. El aceite se administraba dos veces por semana 1 a 3 cc en inyección intramuscular; pero por los dolores y la persistencia de las induraciones, cada centímetro cúbico debía inyectarse en un lugar diferente. Además, para completar el tratamiento, también se administraba una parte por vía oral con importantes reacciones gastrointestinales. O sea un verdadero suplicio que podía durar años, tantos como la vida del enfermo, porque la curación difícilmente se lograba debido a los fenómenos de intolerancia e incumplimientos terapéuticos.
Es fácil pensar la reacción de familiares y amigos conocedores del infierno que pasaba el enfermo. La resistencia a ser catalogado de leproso era entonces mayor pues el drama de la marginación se unía al suplicio del tratamiento.
A principios del siglo XX se profundiza en la mejora de la administración especialmente en la formulación oral. Se tolera mejor iniciando con una dosis de 5 gotas en café o mejor en cápsulas de gelatina para ir aumentando hasta 30 gotas diarias. Pero el mayor avance se logró con el “antileprol” de Bayer-Meister-Lucius, que se toleraba relativamente bien. Consistía en un extracto con éter de diferentes ácidos grasos del aceite de Chaulmogra presentándose en cápsulas de 0,5 y 1 gr. Requerían la ingestión progresiva de 1 cápsula diaria aumentando hasta 10 diarias con las comidas. Rápidamente aparecieron el chausmestrol (americano) moogran y leprosan (ingleses) y el alepol (aléman).
Las únicas alternativas posibles, hasta la llegada de las sulfonas, fueron los preparados de oro, que también se toleraban muy mal y el yoduro potásico por vía oral o intramuscular.
Los tratamientos locales eran otro suplicio añadido para los enfermos; consistían en necrosar o quemar las lesiones de una u otra forma. Toda una serie de remedios se han recomendado como: la lejía de potasa, ácido fénico, pirogalol, “pasta cáustica de Unna”, ictiol, alcanfor etc. y más tarde se incluye la nieve carbónica y la termocauterización.
En 1918 se comprobó que el aceite de chaulmogra inhibía in vitro el crecimiento del bacilo tuberculoso. Esto animó a buscar fármacos que a su vez beneficiaran a los enfermos de lepra.
Las semillas de otras especies de vegetales que crecen en África Occidental pertenecientes al grupo de Oncobeas (también flacurtiáceas) proporcionan asimismo aceites activos y lo mismo sucede con otras plantas oriundas de América ecuatorial. Hoy en día han quedado relegados por otros fármacos.
Sulfonas. Antes de la Segunda Guerra Mundial la casa Bayer alemana había introducido la tibatina, derivado obtenido por combinación con galactosa. Otro compuesto sulfonado introducido por la casa Parke Davis americana, fue la promina, derivado dextrososulfónico, menos tóxico que la diaminodifenilsulfona de la cual se obtiene, descubierta en 1937. Usada desde 1939 en investigaciones clínicas.
Posteriormente otras casas comerciales han sintetizado productos derivados de la misma sustancia, como el promizol, usado en 1943, la promanida o glucosulfona sódica, la sulfoxona sódica o aldesulfona o diasona, (es una sulfona disustituida), y la sulfenatrona, ésta última parece ser la más eficaz.
Dapsona o diafenilsulfona o diaminodifenilsulfona (DDS) pertenece al grupo de las sulfonas, aunque su estructura está íntimamente relacionada con las sulfamidas. Interfiere con la síntesis de folatos. Es el primer fármaco con eficacia frente al bacilo de Hansen.
Entre 1943 y 1970 la dapsona fue el único tratamiento empleado para tratar todas las formas de lepra con magníficos resultados clínicos pero emergieron dos problemas que dificultaban la curación: la resistencia del bacilo leproso a la dapsona y la “persistencia” (bacilos viables sensibles en el foco). La OMS en 1982 recomendó un régimen terapéutico “revolucionario”: tratamiento con varios fármacos y durante 2 años máximo (no de por vida).
En este sentido han jugado un papel importantísimo la rifampicina, ya vista en otro capítulo, y la clofazimina, compuesto sintetizado en 1954. Esta última es un colorante riminofenazínico. Agente muy lipofílico y con alta fijación al DNA micobacteriano. Se desconoce el mecanismo preciso de actuación y al parecer, además de bactericida aumenta las defensas del huésped. Presenta actividad frente a diversas micobacterias entre ellas Micobacterium avium intracellulare, utilizado recientemente frente a las infecciones producidas por este microorganismo en enfermos de SIDA, es un fármaco muy activo frente a M. leprae utilizándose como tratamiento desde 1960, siendo su papel principal la terapia de las infecciones resistentes a las sulfonas y en las personas intolerantes a esta última.
En el arsenal terapéutico se incluyen desde entonces, además de la dapsona la clofazinamina y rifampicina, la etionamida, protionamida y aminoglicósidos (estreptomicina, kanamicina, y amikacina). Además hay recientes estudios prometedores acerca de la incorporación a este arsenal de minociclina, claritromicina y algunas fluorquinolonas.
Por otro lado, las reacciones tipo I y II, tan graves en esta enfermedad, se han podido controlar gracias a los corticoides (prednisona) y la talidomida.
Relacionados
Suscríbete y recibe las últimas entradas en tu correo electrónico.